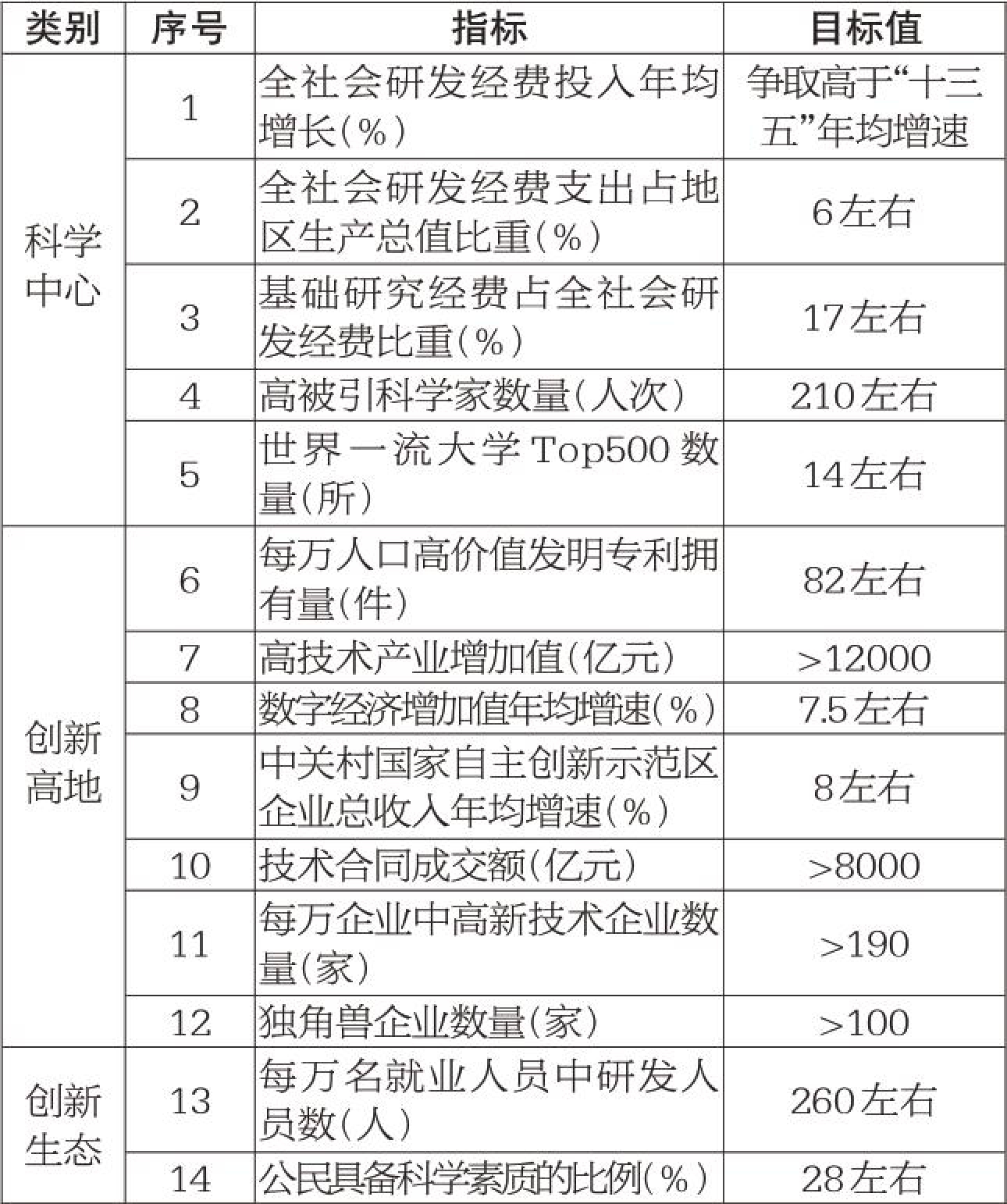
血糖异常尤其是高血糖患者,是现代社会的一个庞大群体。国际糖尿病联盟2019年发布的数据显示,中国糖尿病患者的数量已经超过1亿人,居世界第一。糖尿病作为一种高发病率的慢性病,对于身体的影响范围很大,其并发症可遍及全身,心、脑、肾、眼、下肢等重要组织器官均可受累。今天我们从中医的角度来说说糖尿病的危害,以及如何有效防治糖尿病及其并发症。

无痛性心梗更要提防

“虽然患者基数大,但糖尿病被称为‘沉默的杀手’一点也不冤枉。”北京中医医院心血管科尚菊菊主任医师说起近日遇到的一个病例,仍然感到后怕。
一位有十几年糖尿病病史的42岁患者,认为自己没有明显症状,便不再严格控制血糖。有一天,患者吃完饭散步时突然觉得胸口闷得慌,到医院一查,发现是冠脉三支病变,做了心脏搭桥手术才转危为安。如果不是这次意外发病,他随时都可能出现心梗。医生后来分析病情发现,该患者的糖尿病史与心脏疾病密切相关,他没有感觉到胸痛,但实际上已经出现了心脏病变。
糖尿病对心血管的危害是逐步侵入、缓慢发展的。从糖尿病的发展过程来看,血糖开始升高时,对心血管的损害可能就开始了。除了高血糖、血脂异常对冠状动脉管壁造成损伤外,患者还有可能合并糖尿病神经病变,一方面心脏自主神经病变导致心肌感觉传入纤维受损,另一方面往往会出现躯体痛觉传导异常,进而导致糖尿病患者的疼痛耐受性增高。这样一来,他们对于冠状动脉缺血引起心绞痛的感知会下降,对心肌缺血、缺氧造成的疼痛感均不敏感。
对于糖尿病患者而言,无痛性心梗特别危险。由于它的发生与心血管自主神经病变有关,及早干预对改善患者预后非常有利。如果糖尿病患者出现休息时心悸、头晕、低血压等表现,需要警惕是否并发了心血管自主神经病变。针对心血管自主神经病变的防治,控制血糖仍是首要任务,但应在医师指导下进行,以防出现低血糖。总的来看,控制血压、血脂、戒烟、少饮酒都能对防治心脏自主神经病变起到作用。
因此,糖尿病患者没有心脏病症状,并不代表心脏是健康的,非常有必要定期进行心血管筛查,如心电图、动态心电图、心脏彩超等。同时,要进行血压、血脂、尿酸的定期检测。如果频繁发生胸背部闷胀、气短或心慌的症状,要及时到医院诊治。
中医将糖尿病称为“消渴症”。针对消渴的发病原因和机制,北京中医医院名老中医运用益气生津法治疗糖尿病,治疗气阴两虚型消渴病(糖尿病、尿崩症)及其心血管等方面合并症有较好的疗效。益气生津袋泡茶处方的组成为西洋参、黄芪、麦冬、枸杞子、佛手等,此方有益气养阴、生津止渴、润肺清胃、滋肾宁心的作用。

糖尿病足是最严重的并发症
“脚上的一个小伤口,最后发展到需要截肢,这事听着挺吓人,但这种患者时常能遇到。”北京中医医院疮疡血管外科徐旭英主任说,“糖尿病足”是一种常见、多发、疑难、危重、致畸、致残、致死的疾病。糖尿病患者的脚比一般人要“金贵”,血糖长期控制不佳,足部可能出现感染、溃疡、坏疽等并发症,严重者会导致截肢,甚至死亡。
糖尿病足是个“风向标”,能反映人的血液循环状况。一个小脚趾坏死的背后,可能是大血管的堵塞。我们的身体若长期处于高血糖状态,血管的内皮细胞易被直接损害,血液中的细胞和油脂聚集在损伤部位形成斑块。这种血管损害可弥漫分布于任何血管,造成动脉粥样硬化,并导致身体的局部组织损伤。
作为糖尿病最严重和治疗费用最高的慢性并发症之一,糖尿病足防大于治,在平时加强足病护理,则可有效防止糖尿病足的发生。徐旭英介绍,糖尿病足的早期症状主要表现为下肢怕凉、麻木,由于这种现象原本在中老年群体中就十分常见,尤其是在气候寒冷的冬天,因此不少早期患者容易忽视这一重要信号,还以为是气温低造成的。没有得到及时治疗的患者,可能发展到间歇性跛行,即走路没多久就一瘸一拐,稍作休息后症状减轻。当患肢在休息时感到疼痛,糖尿病足已经比较严重了,再任其发展,就会导致最严重的足部溃疡、感染、坏死。
神经感觉异常是早期糖尿病的另一个特点。我们可以做个测试,用十克微丝笔测试糖尿病患者的神经感觉,当笔扎到腿部不同位置都没有什么感觉的话,就要警惕了。家中没有十克微丝笔的,可以用电动剃须刀里的小刷子进行测试。此外,还要经常观察糖尿病患者的足部状态,发现肤色苍白或紫暗,且指甲肥厚,说明存在糖尿病足的患病风险。
中医认为,糖尿病足的病因是气血两亏、经络不通。北京中医医院的中药溻渍可用于早期糖尿病足的治疗。溻渍就是把药包煮好后,让它半干不干、半湿不湿地放在腿、足背等部位,并持续一定时间,通过药液的透皮作用达到治疗的目的。患者还可以用当归、鸡血藤、桑枝、桂枝、苏木、桃仁、红花等组成的泡脚方预防糖尿病足,夏季泡脚建议1天1次,冬季泡脚建议每周2-3次。此外,糖尿病足患者应选择浅色、纯棉、内里平滑、五指分开的袜子,以及柔软、透气、宽松、跟脚、鞋底有弹性的鞋子。
眼部检查至少每年1次
人体的眼部组织布满血管和神经,长期高血糖或血糖波动,会导致眼部组织发生病理改变,包括角膜、虹膜、晶状体、视网膜,以及眼睛的屈光、眼压状态等,都可能产生变化。
北京中医医院眼科医师武燕介绍,糖尿病可导致多种眼病,除了大众熟知的糖尿病性视网膜病变(糖尿病造成的微血管异常)之外,还会造成干眼症(糖尿病导致角膜周围神经病变会降低角膜感知力,抑制神经传导、延缓泪腺分泌,并损伤、破坏角膜,降低泪膜稳定性)、糖尿病并发性白内障、糖尿病性视神经病变、新生血管性青光眼、眼外肌麻痹及多发霰粒肿等。
糖尿病的病程、血糖控制不佳、合并高血压、血液生化指标异常等,都可能影响糖尿病患者出现眼部并发症。
对于糖尿病患者来说,基础眼部检查和眼底检查很重要,确诊后按照每年1次的频率定期检查,如有特殊应遵医嘱。到眼科就诊,首先要进行基础眼部检查,包括视力检查、眼压、裂隙灯检查等,同时还要进行视网膜病变的眼底检查。“散瞳”检查眼底,可以更全面、清晰地观察视网膜的全貌,有助于早期发现周边视网膜病变。“散瞳”是在眼部滴用短效睫状肌麻痹剂,不会对眼睛造成损伤,而散瞳后出现的畏光、视近物模糊等不适症状,一般持续4-6小时就会消失,患者不必担心。
中医治疗糖尿病相关眼病颇有心得,如穴位贴敷治疗、热罨包(中医特色治疗方法,属于中药热敷法,是热熨疗法的一种)及针刺治疗,可缓解糖尿病性干眼症。糖尿病性视网膜病变、玻璃体积血等可采取活血化瘀通络中药治疗,眼外肌麻痹可通过针灸治疗缓解。

“糖肾”难逆转该怎么办
糖尿病肾病是糖尿病最主要的微血管并发症之一。北京中医医院肾病科副主任医师蔡朕提醒,所有糖尿病患者都应在确诊之时起,定期进行包括尿常规在内的尿液检查,一旦发现微量白蛋白尿,就预示着出现了肾脏结构和功能性损伤。
具体来说,患者应每半年化验尿白蛋白/肌酐或24小时尿微量白蛋白定量、肌酐清除率,出现异常则提示早期糖尿病肾病的可能。
如果发展为临床糖尿病肾病,很难逆转,没有得到控制的话,后期会发展为肾衰竭,甚至尿毒症。这类患者需严格控制好血糖和血压,密切监测24小时尿蛋白定量、肾功能等指标。已经出现肾衰的,需同时监测并发症,定期检查血色素、电解质、酸碱等指标。在饮食上,除了严格遵循糖尿病饮食之外,肾衰患者还要低盐低脂低蛋白饮食,出现高钾的要低钾饮食,出现水肿的要积极控盐控水。
中医药对于糖尿病肾病坚持早期干预,并在各个阶段分期论治。除了口服中药之外,可以通过超声药物导入、穴位贴敷、耳穴压丸等多种手段进行干预,控制或减缓糖尿病肾病的发生和进展。(作者单位:北京中医医院)
相关
二甲双胍的一线降糖药地位不保?
一位糖尿病患者说自己看到消息称二甲双胍不再是2型糖尿病患者的首选治疗药物了,他想知道以后还能不能吃二甲双胍,不能吃的话要换成什么药?其实,这个消息他只看了一半。在治疗2型糖尿病的药物中,二甲双胍的地位并没有动摇,但是“长江后浪推前浪”,近几年研制出的糖尿病新药,在2型糖尿病合并动脉粥样硬化性心血管疾病的预防方面,会发挥比二甲双胍更好的心血管保护效果。
■二甲双胍并没有出局
患者得到的关于二甲双胍“出局”的消息并不是空穴来风。
欧洲心脏病学会(ESC)与欧洲糖尿病研究协会(EASD)联合制定的2019年《糖尿病和心血管疾病指南》、2021年《ESC心血管疾病预防临床实践指南》中均提出建议:合并动脉粥样硬化性心血管疾病或心血管高危的2型糖尿病患者,首选胰高糖素样肽-1(GLP-1RA),或选择钠-葡萄糖共转运体-2抑制剂(SGLT-2i)。其中,合并慢性肾脏疾病或合并射血分数减少心力衰竭的2型糖尿病患者,推荐首选SGLT-2i。
看起来,二甲双胍地位“不保”,但以上表述只是该指南中的一部分建议。再来看指南中的另一条建议:不合并动脉粥样硬化性心血管疾病或心血管高危的2型糖尿病患者,以及不合并慢性肾病或心力衰竭的2型糖尿病患者,仍建议将二甲双胍作为一线降糖药物。
也就是说,对于没有心、肾并发症的2型糖尿病患者,二甲双胍仍然是一线降糖药,只要患者耐受且没有禁忌症,应持续使用。
■3种降糖药如何选
以前治疗2型糖尿病只有二甲双胍一种选择,但是现在多了两种选择,3种降糖药的治疗方向各有侧重。
二甲双胍
如果只有2型糖尿病,但没有心、肾方面的疾病,二甲双胍可以作为首选药物。服用后只要没有出现严重的不良反应,就要坚持规律服用。如果单独服用二甲双胍仍然控制不好血糖,可以加用其它降糖药。
胰高糖素样肽-1
这类常用药物包括利拉鲁肽、度拉糖肽、艾塞那肽等。如果2型糖尿病患者,合并有动脉粥样硬化性心血管疾病或其它高危因素(如患有冠心病、心肌梗死、脑梗死、颈动脉斑块等),可以将其作为首选药物。
钠-葡萄糖共转运体-2抑制剂
这类常用药物包括达格列净、恩格列净、卡格列净等。患有肾脏疾病或心力衰竭的2型糖尿病患者,建议将其作为首选药物。
总之,在治疗2型糖尿病的药物中,二甲双胍的一线地位毋庸置疑,但合并有心血管疾病、肾脏疾病的2型糖尿病患者,可优先选择胰高糖素样肽-1、钠-葡萄糖共转运体-2抑制剂。这3种药可以单独使用,也可以联合使用,具体使用情形需根据患者情况由医生做出评估。糖尿病患者若对用药有疑惑,建议第一时间咨询主治医师或药师,切忌自行调整用药方案或停药。
■营养指导
日常饮食注意“吃干不吃稀”
糖尿病患者的医嘱通常有“吃干不吃稀”这一条,这是为什么呢?
原因很简单,稀粥比大米饭更容易被人体吸收,喝稀粥就相当于喝糖。米中的淀粉在高温的水中,会产生“糊化”现象,长链的淀粉裂解成短链的糊糊与低聚糖。所以,喝稀粥之后,人体血糖会迅速升高。
如果是牙齿不好的老年患者,不方便吃干的大米饭,可以在煮粥的时候加入豆类与粗粮。同时,建议搭配α葡萄糖苷酶抑制剂(阿卡波糖、伏格列波糖等),抑制葡萄糖的吸收,降低餐后血糖。
糖尿病患者最好选用升糖指数低的食物。比如,从升糖指标来看,谷类食物高于豆类食物;小麦高于大麦;菠萝高于苹果;膳食纤维少的食物高于膳食纤维多的食物。此外,多选择粗粮,少吃精加工食物,食物中的淀粉颗粒越大,血糖指数就越低。由于加工时间越长、温度越高,血糖指数就越高,所以烹饪时尽量不要久煮、久炖。
平时,患者进餐的食物种类要尽可能全面,当碳水化合物、脂肪、蛋白质等多种食物混合在一起时,升糖指数也会降低,只要掌握进食总量和热量不超标就行。(特约科普作者:辽宁省鞍山市中心医院副主任药师)
降血糖如何巧运动
医生对于糖尿病治疗有“五驾马车”的说法,主要是指药物治疗、血糖监测、饮食控制、适量运动及健康教育,其中,“运动”对病情控制至关重要。运动可以帮助患者改善胰岛素抵抗,使肌肉对胰岛素的敏感性增加,从而加速葡萄糖的利用,有利于血糖控制;可以改善心肺功能和蛋白质代谢,有利于防止心血管疾病和糖尿病并发症的发生;还可以改善肌肉力量和身体灵活性,缓解压力,促进身心健康。
糖尿病患者如何科学开展运动,可从以下几方面着手。
时间选择 运动最佳时间为餐后1小时左右,因为此时体内血糖将升高到峰值,运动可以快速消化血糖,达到最理想的降糖效果。运动时长建议控制在30分钟至1小时。
运动类型 根据个人兴趣选择强度不是太大且能持久的有氧运动,如快走、慢跑、游泳、跳舞、打太极拳等。但是,不建议选择剧烈的无氧运动,对血糖降低没什么效果。
准备活动 患者运动最重要的是防止低血糖和运动损伤,因此运动前要做好热身准备工作,有需要的佩戴好护具。运动前最好监测血糖,血糖值<3.9mmol/L或>16.7mmol/L的患者,暂时不宜运动。同时,别忘了携带糖和水,运动量较大时及时补充。
运动强度 比较合适的运动量是运动后微微出汗,呼吸略感局促、心慌、四肢略感疲乏酸痛,经过短暂休息很快能恢复。如果运动后没有出现身体稍感疲惫或出汗发热的现象,心率也一直保持不变,就表明患者运动量太少,对控制血糖没有太多帮助;如果运动后20分钟之内身体心率还没有恢复到运动之前的数值,同时出现食欲不振和身体严重疲惫、心慌等,就表示运动量过大,需要减少运动量。切忌确诊完迫不及待地大运动,过几天又由于疲惫一动不动,一定要找到适合自己的运动量,循序渐进,持之以恒。(作者:北京中医药大学东方医院内分泌科副主任医师)
(原标题 糖尿病几大并发症到底有多危险)
(记者:王月明曾卫华吴淑馨)